Tesa / Tese / Pesa / Mesa

Non sempre si trovano cellule germinali maschili nel seme dei pazienti, capita anche che lo sperma ottenuto dall’eiaculato sia assolutamente non di migliore qualità. Poiché le cellule direttamente nel testicolo stesso hanno una minore frammentazione del DNA spermatico, i pazienti con determinate indicazioni si sottopongono a una biopsia testicolare, una procedura chirurgica per estrarre le cellule germinali.
Quando è necessario?
La procedura è indicata per l’azoospermia – l’assenza di sperma nell’eiaculato per vari motivi:
- Fattori ostruttivi. Interruzione del dotto, in cui si verifica la produzione di sperma, ma l’uscita è difficile.
- Disturbi secretori associati alla produzione nel testicolo. Si verifica con vari disturbi ormonali.
- Fattori genetici in cui si verificano determinate mutazioni, malattie genetiche, traslocazioni, che portano all’arresto o all’assenza della spermatogenesi. Inoltre, in determinate situazioni, anche una tecnica come la biopsia potrebbe non dare i risultati positivi. Tuttavia, le cause genetiche sono estremamente rari: solo il 3-5% dei casi comuni di azoospermia.
Caratteristiche della preparazione
È importante capire che è necessario prepararsi per qualsiasi intervento chirurgico. Prima di tutto, vengono eseguiti test di laboratorio generali. Inoltre, prima della biopsia, viene eseguita una stimolazione non specifica o specifica della spermatogenesi per massimizzare le possibilità di ottenere un biomateriale di buona qualità.
Nella medicina moderna si distinguono diversi metodi di manipolazione. Consideriamoli in modo più dettagliato.
Biopsia
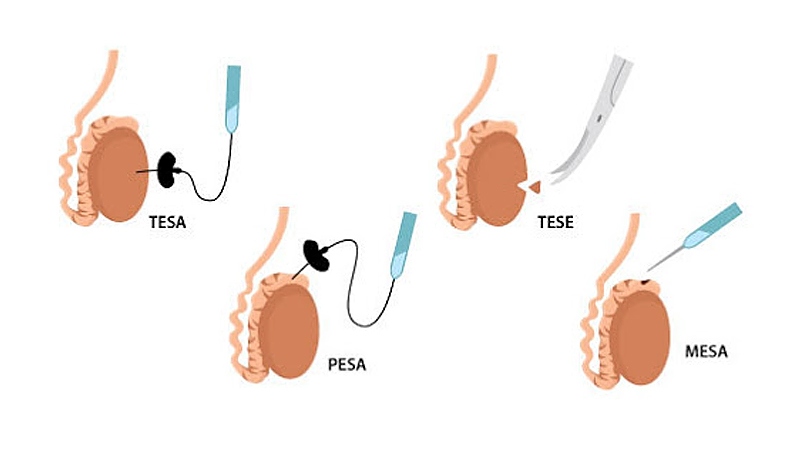
I metodi più popolari sono PESA e TESA. I metodi di puntura sono indicati per l’azoospermia ostruttiva, quando il medico è sicuro che lo sperma possa essere ottenuto dai tessuti dell’organo. Si tratta di tipi di manipolazione meno traumatici, che comportano l’esecuzione di una puntura e il prelievo di un campione bioptico, che viene immediatamente trasferito agli embriologi per la valutazione. Nella procedura TESA, viene eseguita una puntura testicolare e nella procedura PESA,la biopsia di l’epididimo.
Metodo aperto
TESE e MESA sono manipolazioni di tipo aperto che comportano la produzione di un’incisione chirurgica e l’ottenimento di spermatozoi dai tessuti. Anche i tubuli testiculari vengono trasferiti all’embriologo per l’esame, che identificherà le cellule germinali e le utilizzerà per la fecondazione.
Micro-TESE è considerato uno dei metodi più recenti. Richiede l’uso di determinate apparecchiature: un microscopio. Di solito viene eseguito in presenza di forme gravi di spermatogenesi compromessa, quando le possibilità di ottenere biomateriale di alta qualità sono minime. Come parte dell’operazione, viene aperto il testicolo e viene eseguita la ricerca delle parti più favorevoli – singoli siti di spermatogenesi, dove la probabilità della presenza di spermatozoi è massima.
Dove viene svolto?
Qualsiasi metodo di biopsia deve essere eseguito in cliniche di fecondazione in vitro o in centri medici dove è presente un laboratorio embriologico. Ciò è dovuto al fatto che la biopsia diagnostica è categoricamente controindicata. Perché tutto il materiale ottenuto dovrebbe essere immediatamente utilizzato sia per la fecondazione in FIV/ICSI che per la crioconservazione.
Se una biopsia viene eseguita in un policlinico o in un ospedale normale, ciò può portare a una serie di rischi e complicazioni, dopodiché gli spermatozoi potrebbero non essere ottenuti affatto.
Periodo postoperatorio
Il periodo di recupero dopo una biopsia testicolare non è difficile. Il paziente viene osservato in clinica per diverse ore, dopo di che torna a casa con le raccomandazioni di un medico e le prescrizioni di farmaci.
Raccomandazioni mediche:
- Indossare biancheria intima realizzata con tessuti naturali, indossare una benda speciale
- Effettuare l’elaborazione della zona operativa, per fornire protezione dall’ambiente esterno
- Non fare la doccia per 2 giorni dopo la manipolazione
Il secondo giorno dopo l’intervento, il paziente viene sottoposto a un’ecografia di controllo. Dopo 1-2 giorni, puoi iniziare a lavorare in sicurezza e continuare a condurre il solito stile di vita, se questo non è associato a uno sforzo fisico intenso.
A causa del fatto che gli spermatozoi ottenuti dai tessuti testicolari non tollerano bene la conservazione, quando il coniuge ha un’azoospermia di una grave forma secretoria, si raccomanda di trasferire il materiale appena ottenuto direttamente nell’uovo per aumentare le possibilità di successo della fecondazione.
Quali sono le complicazioni dopo una biopsia?
Tra una serie di conseguenze di questa manipolazione si distinguono:
- Gonfiore e dolore nell’area operata
- Sanguinamento nella zona di intervento
- La formazione di ematomi
- Infiammazione
Se la biopsia è stata eseguita in una buona clinica da un medico esperto, le conseguenze dopo tale intervento sono improbabili. Se non ti senti bene, devi visitare urgentemente un medico e sottoporti a un ciclo di trattamento.
La biopsia testicolare è un’operazione semplice, ma il suo successo dipende direttamente dall’esperienza e dalla professionalità del medico. Un medico competente specializzato in problemi di infertilità sa in anticipo quale metodo di biopsia è meglio eseguire in un caso particolare per ottenere il risultato massimo.
VittoriaVita è un centro medico internazionale con le moderne attrezzature necessarie e un laboratorio embriologico per condurre tale ricerca. Tutte le procedure e le manipolazioni vengono eseguite da medici esperti il più rapidamente possibile e la presenza di telecamere speciali , ciò consente di mantenere il materiale ottenuto, congelato per lungo tempo.

